„Atrofia pochwy to stała towarzyszka menopauzy”. Skąd się bierze suchość pochwy i jak sobie z nią poradzić, mówi prof. Paweł Miotła

– Wśród kobiet w okresie menopauzy znakomita większość doświadcza objawów atrofii, jednak to nie znaczy, że każda jest na te objawy skazana – jak się pozbyć suchości pochwy i kto jest w grupie ryzyka, mówi ginekolog prof. Paweł Miotła.
Głównym problemem pacjentek w wieku 65+ jest atrofia urogenitalna. Z badań wynika, że wszystkie kobiety w tym wieku, które zgłaszają się do ginekologa, borykają się z jej objawami w różnym stopniu nasilenia. Połowa kobiet doświadcza nawracających zakażeń układu moczowego, nieco mniej, bo 30-40 proc. świądu, co trzecia pacjentka skarży się na nietrzymanie moczu oraz zaburzenia statyki narządu płciowego, a u co piątej obserwuje się objawy nadreaktywnego pęcherza. Wszystkie te dolegliwości składają się na menopauzalny zespół moczowo-płciowy, którego przyczyną jest spadek poziomu estrogenów.
– O menopauzie mówimy, kiedy obserwujemy zanik miesiączkowania przez 12 miesięcy. Natomiast zanim kobieta dotrze do tego momentu, po drodze doświadcza już zmian hormonalnych, które mogą objawiać się atrofią pochwy – mówi prof. Miotła. Co ciekawe, dawniej, kiedy średnia długość życia była niższa, kobiety wchodziły w okres menopauzalny w okolicach 40.-45. roku życia, a czas zmian hormonalnych przedmenopauzalnych przypadał na bardzo młody wiek, który dziś ze względów społeczno-kulturowych uznajemy za dobry moment na pierwszą ciążę.
Niemniej nie oznacza to, że obecnie młodych kobiet problem suchości pochwy nie dotyczy. To złudne, ponieważ przyczyn przykrego objawu może być wiele, a ignorowanie problemu może mieć szereg nieprzyjemnych konsekwencji.
Dlaczego pochwa jest sucha
Najprościej mówiąc, przyczyną atrofii jest niedobór estrogenów. Wśród nich wyróżniane są estriol, estron, estradiol i estetrol – ten ostatni produkowany jest w organizmie kobiety w czasie ciąży przez wątrobę płodu. Estrogeny wpływają na nawilżenie i obniżenie pH pochwy oraz na grubość jej nabłonka, zwłaszcza tzw. warstwy powierzchownej. Jednak atrofia jest tylko jednym z wielu problemów, które wynikają z wymienionych przyczyn.
– Naukowcy i lekarze sugerują, by termin atrofii urogenitalnej zastąpić terminem menopauzalnego zespołu moczowo-płciowego (GMS). Powodem tej zmiany jest dokładniejsze opisanie objawów i zmian anatomicznych związanych ze spadkiem poziomu estrogenów oraz innych hormonów płciowych w obrębie warg sromowych mniejszych i większych, przedsionka pochwy, łechtaczki, cewki moczowej oraz pęcherza moczowego, jak również innych dolegliwości związanych z nawracającymi zakażeniami pęcherza moczowego oraz pogorszeniem jakości życia seksualnego. Główne dolegliwości związane z menopauzalnym zespołem moczowo-płciowym to suchość, pieczenie oraz podrażnienie narządów płciowych, zaburzenia funkcji seksualnych przez ból, dyskomfort oraz niewystarczające nawilżenie podczas współżycia, a także zaburzenia w zakresie układu moczowego: parcia naglące, objawy dyzuryczne, nawracające zakażenia układu moczowego. Zatem termin menopauzalnego zespołu jest szerszy niż atrofia – wyjaśnia prof. Paweł Miotła.
U kobiet miesiączkujących w połowie cyklu następuje wysoki wzrost produkcji estrogenów. Obserwujemy to około dzień, dwa przed owulacją. Następnie spada, a potem znów rośnie, jednak do o wiele niższego poziomu niż w tym najwyższym punkcie. Część kobiet po miesiączce, gdy poziom estrogenów jest niski, obserwuje suchość pochwy. Związek między tym objawem a poziomem hormonów jest wyraźny i silny.
– W okolicach 50.-55. roku życia kobiety produkcja hormonów płciowych spada o ponad połowę. Jest to okres okołomenopauzalny, natomiast w samej menopauzie dochodzi do jeszcze drastyczniejszego spadku, a z biegiem czasu stopniowo produkcja jeszcze bardziej się zmniejsza. Dlatego problem suchości pochwy u kobiet w menopauzie jest tak poważny i pilny do zaopiekowania – mówi prof. Miotła.
Wpływ niedoboru estrogenów na zdrowie
Badania wykazały, że kobiety, które mają wyższy poziom estradiolu, oceniane na podstawie zdjęć wyglądu twarzy, były opisywane jako młodsze niż są w rzeczywistości. Wrażenie młodości robi przede wszystkim kondycja skóry oraz owal twarzy. Dzięki estrogenom skóra utrzymuje swoją strukturę i jędrność.
– Spadek estrogenów w okresie menopauzalnym skutkuje tym, że skóra robi się cienka, traci swoją objętość. Pojawiają się też nowe przebarwienia. Plamki te nierzadko mylone są z objawami uszkodzonej lub chorującej wątroby, natomiast u starszych kobiet wynikają bezpośrednio z poziomu hormonów – mówi ginekolog.
Nietrudno się domyślić, że objawy menopauzy negatywnie wpływają na jakość życia kobiet. Co ciekawe, powszechnie znane uderzenia gorąca, problemy ze snem, czy nadmierna potliwość z czasem mijają, zaś mniej popularne objawy menopauzalnego zespołu moczowo-płciowego (np. suchość pochwy) towarzyszą kobietom mimo upływu lat. Na szczęście istnieją metody leczenia, które zmniejszają dyskomfort, jednak nieleczony menopauzalny zespół moczowo-płciowy daje o sobie znać z coraz większym nasileniem.
W okresie menopauzy zmienia się nie tylko grubość nabłonka, ale również pH pochwy, a także mikroflora bakteryjna pochwy. Z wiekiem i spadkiem estrogenów pH rośnie – prawidłowe pH to między 4-4,5 , zaś w okresie menopauzy może wzrosnąć nawet do 7,5. Jest to jeden z objawów, po których możemy rozpoznać suchość pochwy. Diagnostykę przeprowadza się w gabinecie ginekologicznym.
”W okolicach 50.-55. roku życia kobiety produkcja hormonów płciowych spada o ponad połowę. Jest to okres okołomenopauzalny, natomiast w samej menopauzie dochodzi do jeszcze drastyczniejszego spadku, a z biegiem czasu stopniowo produkcja jeszcze bardziej się zmniejsza. Dlatego problem suchości pochwy u kobiet w menopauzie jest tak poważny i pilny do zaopiekowania”
Kliniczne objawy atrofii urogenitalnej to: włosy łonowe są cieńsze i bardziej skąpe, nabłonek bieleje i staje się cieńszy, tkanki zmniejszą swoją objętość wskutek atrofii, wargi ulegają sklejeniu, skóra sromu jest cieńsza i bardziej podatna na uszkodzenia, zmniejsza się łechtaczka oraz przepływ krwi. Kobieta odczuwać może to jako suchość, pieczenie, dyspareunię, świąd, uczucie napięcia, złowonną, żółtawą wydzielinę.
Poza medycznymi konsekwencjami nieleczonej suchości pochwy poważnym problemem jest kondycja psychospołeczna kobiet dotkniętych tą dolegliwością.
– Niestety nadal jest to temat tabu, o którym kobiety nieczęsto mówią. Raczej problem objawia się w komunikatach na temat bólu przy stosunku. Spada libido, chęć do życia, pogarszają się relacje i ogólne samopoczucie. Co więcej, objawy GSM wpływają na jakość snu oraz codzienne funkcjonowanie – dodaje prof. Miotła.
Kogo dotyczy GSM
Na objawy menopauzalnego zespołu moczowo-płciowego narażone są nie tylko kobiety, które naturalnie weszły w etap menopauzy, ale również te, które w wyniku problemów ze zdrowiem przeszły operację usunięcia jajników, cierpią na uwarunkowany genetycznie zespół przedwczesnego wygasania funkcji jajników. Do zmian w obrębie nabłonka pochwy dochodzi również w połogu i podczas karmienia piersią. Choć to sytuacja, w której objawy mogą minąć same, to tych kilka tygodni czy nawet miesięcy, może okazać się naprawdę uciążliwe.
Lekarze wyróżniają również czynniki ryzyka występowania objawów GSM. Jednym z nich jest palenie tytoniu. – Nadal co piąta Polka pali papierosy. Nałóg ten powoduje, że menopauza nadchodzi statystycznie dwa lata wcześniej niż u kobiet niepalących. Co więcej, palenie naraża również młodsze kobiety na objawy suchości pochwy. Podobnie jest z piciem alkoholu. Jego spożywanie sprawia, że kobiety mogą mieć kłopot z brakiem odpowiedniego nawilżenia. Warto też w tym miejscu dodać, że picie alkoholu stanowi bardzo istotny czynnik ryzyka rozwoju raka piersi, o czym bardzo często się zapomina – tłumaczy prof. Paweł Miotła.
Istotna okazuje się również aktywność seksualna. Mechaniczne rozciąganie nabłonka sprawia, że jest on pobudzony do odbudowy, więc współżycie jest jedną z rekomendacji dla kobiet, które zmagają się z tym problemem. Także poród drogami natury może być czynnikiem, który wspomaga odpowiednią kondycję nabłonka pochwy – obserwuje się zależność między występowaniem atrofii urogenitalnej a wzrostem liczby cesarskich cięć.
– Bardzo często zdarza się, że kobiety stosujące antykoncepcję hormonalną narzekają na suchość pochwy. To duża grupa kobiet, u których objawy te mogą utrzymywać się do momentu odstawienia pigułek. Niewątpliwie czynnikiem ryzyka jest również stosowanie tamponów. One również mogą nadmiernie wysuszać śluzówkę – podkreśla ekspert. Okoliczności sprzyjające atrofii to także chemioterapia, radioterapia czy hormonoterapia.
Co ciekawe, trudno jasno określić, jakiej części kobiet problem GMS tak naprawdę dotyczy. Badania dają niejasne odpowiedzi. Być może przyczyną tego zjawiska jest fakt, że aż 70 proc. kobiet nie inicjuje rozmowy na temat suchości pochwy i konsekwencji z tym związanych. Dlaczego?
– Wiele zależy od tego, czy kobieta jest aktywna seksualnie. Jeśli tak, suchość pochwy jest łatwo rozpoznawalna i rzeczywiście dokuczliwa. Wówczas istnieje duża potrzeba, by złagodzić objawy – tu z pomocą przychodzą np. produkty nawilżające. Z kolei kobiety, które nie współżyją, mogą suchość pochwy odczuwać jako mniej uciążliwe podrażnienie lub swędzenie – wyjaśnia ekspert.
Dobry lubrykant, estrogeny i kwas hialuronowy, czyli jak pozbyć się suchości pochwy
Dobrą wiadomością dla wszystkich kobiet z grup ryzyka jest fakt, że na suchość pochwy są sposoby.
Kluczowym rozwiązaniem jest estrogenoterapia miejscowa oraz stosowanie preparatów z kwasem hialuronowym. Wszystko to pomaga zmniejszyć odczucie bólu przy stosunku spowodowanego suchością pochwy.
– Długotrwała terapia kwasem hialuronowym to dobry pomysł na poprawę nawilżenia oraz kondycji nabłonka pochwy. Jednak najskuteczniejsza jest terapia estrogenowa, ponieważ nie redukuje ona objawów ze strony układu moczowego, lecz działa bezpośrednio na przyczynę. Terapia kwasem hialuronowym nie sprawia również, by można było zrezygnować z używania lubrykantów przed stosunkiem – mówi prof. Paweł Miotła.
Rozwiązaniem jest lubrykant, którego wybór powinien być uważny i przemyślany. – Lubrykanty powinny mieć odpowiednią osmolarność: nie powinny przekraczać 1200 mOsm/kg. Warto zwrócić na to uwagę, ponieważ wiele preparatów posiada ten wskaźnik na poziomie 2000-6000. Dla porównania – osmolarność wydzieliny pochwowej wynosi 260-290, a nasienia 250-380. Zalecane wskaźniki określiła WHO. Ponadto należy zwrócić uwagę na czystość substancji czynnych, które znajdują się w lubrykancie. Cenne są składniki takie jak witamina E, kwas mlekowy czy wspomniany już kwas hialuronowy – dodaje ginekolog.
Zobacz także

Odczarowujemy lubrykant – w jakich sytuacjach może pomóc kobietom w wieku menopauzalnym, jak wybrać najlepszy?

Fakty i mity o pH pochwy – jakie powinno być pH w pochwie i co zrobić, żeby je unormować?

Sam Baker o menopauzie: Powinniśmy sprawić, by menopauza była czymś do świętowania. Osiągnięciem, a nie porażką, mostem do przejścia, a nie przepaścią do upadku
Polecamy

Emilia Pobiedzińska: „Po menopauzie możesz być szczęśliwa i silna jak nigdy dotąd”
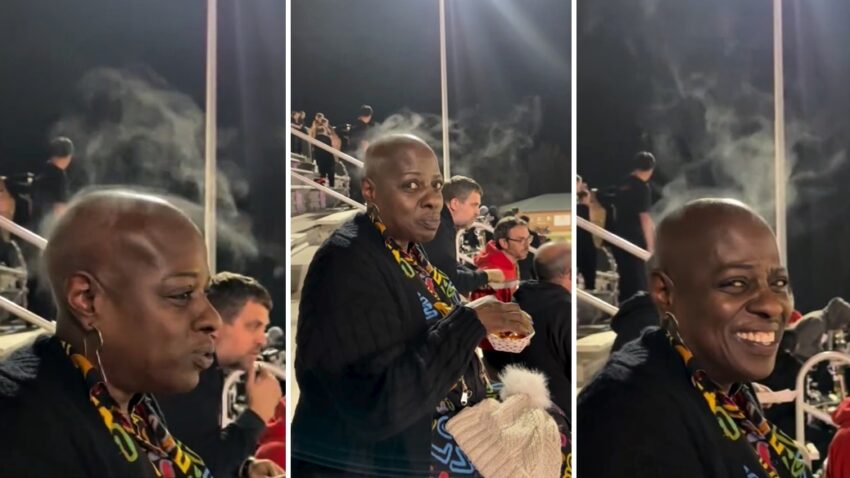
Pokazała, jak wyglądają uderzenia gorąca w trakcie menopauzy. Jej nagranie stało się viralem

Prosty sposób, by światowa gospodarka zyskiwała rocznie bilion dolarów: zadbać o zdrowie kobiet

„Żona w nocy nagle przestaje oddychać i dopiero po jakimś czasie bierze wdech”. Bezdech senny dotyczy także kobiet
się ten artykuł?