Hipercholesterolemia nie boli. Zrób lipidogram!

To najczęściej występująca przewlekła choroba układu krążenia w Polsce, a prawdopodobnie w ogóle najczęściej występująca choroba w naszym kraju. Z hipercholesterolemią zmaga się ponad 60 proc. dorosłych Polaków, jednak tylko 6–8 proc. pacjentów ma stężenie cholesterolu obniżone do właściwego poziomu. Czym grozi jej zlekceważenie?
Hipercholesterolemia – co to jest?
Hipercholesterolemię stwierdza się, kiedy stężenie cholesterolu w osoczu krwi przekracza przyjętą normę. – Choroba jest niewystarczająco kontrolowana – przyznaje prof. dr hab. n. med. Piotr Jankowski, kardiolog i specjalista chorób wewnętrznych. – Wyniki badań wskazują, że tylko 6–8 proc. pacjentów z hipercholesterolemią ma stężenie cholesterolu obniżone do zalecanego poziomu. Jedną z przyczyn tego stanu jest wysoki odsetek osób z nierozpoznaną chorobą, który w Polsce wynosi aż 60 proc. Ponadto w wielu przypadkach pacjenci nie podejmują leczenia. Często zdarza się, że hipercholesterolemia zostaje diagnozowana „przypadkowo”, w trakcie diagnozowania innych problemów zdrowotnych, albo wtedy, gdy pojawią się jej powikłania, jak na przykład zawał serca.
U osoby, która przeszła zawał serca albo u której rozpoznano chorobę wieńcową, zwykle dodatkowo zleca się wykonanie badania określającego stężenie lipidów we krwi. To właśnie w takich okolicznościach najczęściej hipercholesterolemia jest diagnozowana. – Nieczęsto pojawiają się objawy takie jak tzw. żółtaki powiek lub żółtaki ścięgien. Częściej pacjenci zgłaszają się z objawami chorób będącymi powikłaniami hipercholesterolemii. Mogą to być bóle w klatce piersiowej, zadyszka, męczliwość, zasłabnięcia, bóle mięśni kończyn dolnych, osłabienie siły mięśniowej. Wymienione dolegliwości mogą być spowodowane takimi chorobami jak choroba wieńcowa, w tym zawał serca, miażdżycą tętnic doprowadzających krew do kończyn dolnych i udar mózgu – wyjaśnia prof. Jankowski.
Eksperci zalecają, aby lipidogram (oznaczenie czterech frakcji cholesterolu) wykonywać u kobiet po 50. roku życia oraz u mężczyzn po 40. roku życia, a także u wszystkich młodszych osób z co najmniej jednym czynnikiem ryzyka, do których należą: nadciśnienie tętnicze, cukrzyca, nadwaga lub otyłość. Badać powinny się również osoby palące papierosy i ci, których rodzice lub rodzeństwo chorują na choroby układu krążenia.
U pewnej grupy pacjentów istnieje hipercholesterolemia rodzinna – podwyższone stężenie cholesterolu jest u nich uwarunkowane genetycznie i w ich przypadku bardzo ważne jest postawienie diagnozy już w najmłodszym wieku. Obciążony genetycznie pacjent, który nawet nie jest po przebytym zawale, ma wtedy zwiększone ryzyko sercowo-naczyniowe i jeśli nie będzie leczony, to już w młodym wieku nastąpi u niego szybki rozwój miażdżycy.
– Ponieważ w polskiej populacji stosunkowo niewiele osób nie jest obciążonych co najmniej jednym z wymienionych czynników, z niewielką przesadą można uznać, że każda osoba dorosła powinna mieć zmierzone stężenie cholesterolu – uważa prof. Piotr Jankowski.
Profilaktyka przede wszystkim
Sęk w tym, że choć wysokie stężenie cholesterolu we krwi nie boli, to prowadzi do bardzo poważnych powikłań naczyniowych, wśród których najważniejszym jest skrócenie życia. Bardzo niebezpiecznymi powikłaniami hipercholesterolemii mogą być: zawał serca i będąca jego częstym powikłaniem niewydolność serca, a także udar mózgu. – Z niewielkim uproszczeniem można uznać, że prawie każda choroba układu krążenia może w sposób bezpośredni lub pośredni być spowodowana przez hipercholesterolemię – uważa prof. Jankowski.
Dlatego hipercholesterolemię trzeba leczyć, zwłaszcza że prof. Piotr Jankowski nie zgadza się ze stwierdzeniem, że hipercholesterolemię trudno zdiagnozować – wystarczy bowiem zbadać stężenie cholesterolu. Badanie to jest niedrogie i łatwo dostępne.
W jaki sposób można osiągnąć obniżenie stężenia cholesterolu LDL? Eksperci, zgodnie z aktualnymi wytycznymi, rekomendują stosowanie leczenia skojarzonego, czyli łączenie statyn z ezetymibem.
– Obniżenie stężenia cholesterolu LDL można osiągnąć dzięki farmakoterapii atorwastatyną w połączeniu z ezetymibem w jednej tabletce – to nowość w leczeniu, którą możemy zastosować zarówno przy inicjacji, jak i intensyfikacji leczenia – informuje prof. dr hab. n. med. Marlena Broncel, specjalistka chorób wewnętrznych.
Prof. Broncel dodaje, że w naszym kraju wdrażanie terapii skojarzonej jest coraz częstsze, jednak nadal niewystarczająco satysfakcjonujące. – Wciąż stosowane są za małe dawki statyn i zdecydowanie za rzadko sięga się po leki obniżające cholesterol z innych grup, takie jak inhibitory wchłaniania cholesterolu, czyli ezetymib. Przekonania wobec intensyfikacji terapii związane są z wieloma mitami, między innymi występowania działań niepożądanych – zauważa lekarka.
Nie przerywać terapii
U pacjenta z potwierdzoną nietolerancją statyn rozwiązaniem może być wdrożenie terapii skojarzonej, to znaczy obniżenie dawki atorwastatyny oraz dołączenie do niej ezetymibu; pozwoli to utrzymać efekt terapeutyczny i zniwelować występujące bóle mięśniowe lub podwyższone próby wątrobowe.
Z badań wynika, że stosowanie preparatów złożonych daje również inne korzyści, które mają pozytywny wpływ na funkcjonowanie organizmu. Metaanaliza badań opublikowana w 2019 roku w specjalistycznym magazynie „Journal of the American Heart Association” wykazała, że wysoka dawka atorwastatyny – 80 mg/dobę – istotnie poprawiała stężenie kreatyniny w porównaniu do niskiej dawki atorwastatyny, to jest 10 mg/dobę i placebo. Wysoka dawka atorwastatyny zmniejszała także częstość zgonów z jakiejkolwiek przyczyny i, co bardzo ważne, z przyczyn sercowo-nerkowych. Metaanaliza wykazała ponadto, że statyny mogą działać ochronnie na układ krążenia w przypadku układu oddechowego i nowotworów, chorób tkanki łącznej i autoimmunologicznych, czy dolegliwości układu nerwowego.
Bardzo ważny jest też zdrowy tryb życia. I nieprzerywanie zaleconej przez lekarza terapii. – Przerwanie terapii hipolipemizującej zwiększa trzykrotnie śmiertelność ogólną i czterokrotnie śmiertelność z przyczyn sercowo-naczyniowych. Musimy pamiętać, iż są to leki, które nie działają przyczynowo, tylko objawowo – zaznacza prof. Marlena Broncel.
Prof. Piotr Jankowski: – Żałuję, że w Polsce nie wprowadzono dotąd zasady systematycznej oceny stężenia cholesterolu, także u osób zdrowych. Ponieważ choroba jest często diagnozowana „przy okazji” innych badań, w części przypadków prowadzi to do bagatelizowania choroby przez samych pacjentów. Zdecydowanie należałoby też poprawić edukację pacjentów w tym zakresie. Dostępne dane wskazują, że warto byłoby poprawić leczenie farmakologiczne w tym obszarze, zarówno w zakresie dawek leków obniżających stężenie cholesterolu, ale też częstszego stosowania leczenia skojarzonego, czyli za pomocą jednoczesnego stosowania kilku leków, które w niektórych przypadkach wzajemnie nasilają siłę swojego działania.
Polecamy
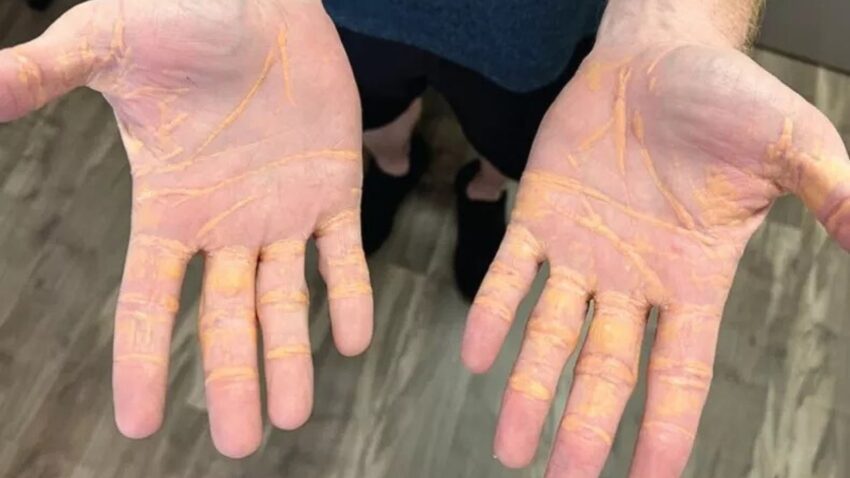
49-latek pokazał skutki diety karniwora. Cholesterol zaczął sączyć się mu przez skórę

Boski nektar, owoc biblijnego drzewa i fenicka sól

Oliwna herbata, czarne złoto i „Cvijet Soli”

Cholesterol HDL – co to takiego i dlaczego warto badać jego poziom?
się ten artykuł?