Zapalenie tkanki łącznej – objawy i leczenie. Do jakiego specjalisty się udać?
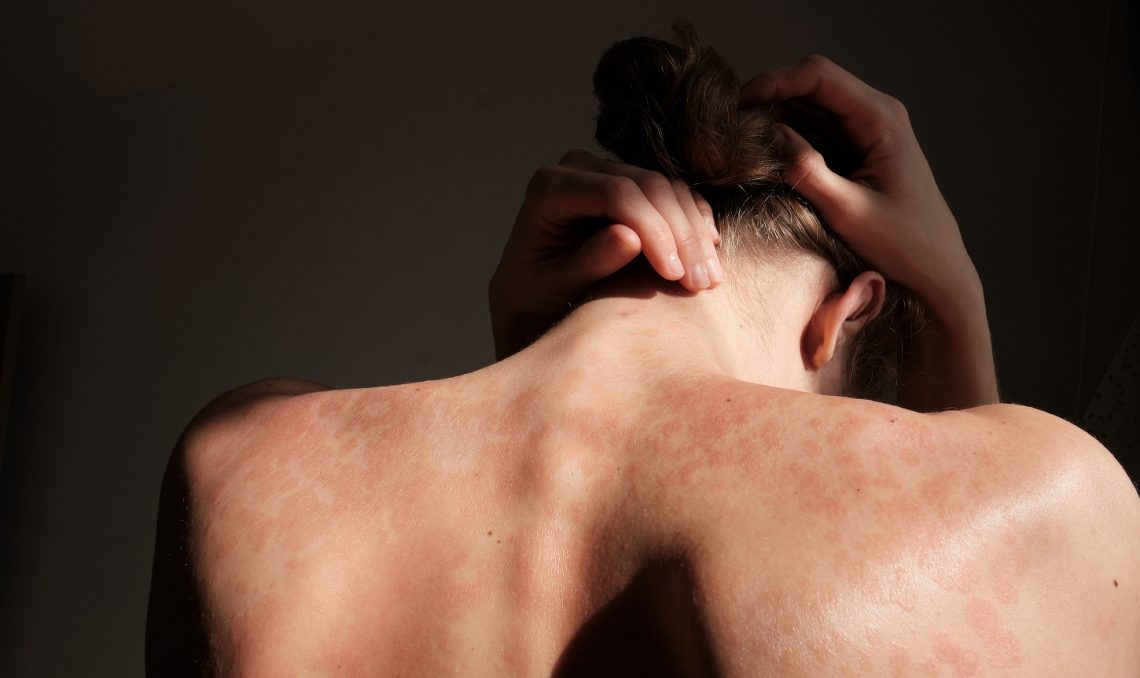
Zapalenia tkanki łącznej najczęściej dotyczą stanów zapalnych skóry i tkanki podskórnej. To jedne z częstszych przyczyn zgłaszania się pacjentów do lekarza dermatologa, internisty bądź chirurga. Część z tych zakażeń to miejscowe, niepowikłane zapalenia. Zdarzają się jednak ciężkie zakażenia tkanek miękkich powikłane martwicą, prowadzące do sepsy. Podstawową metodą leczenia zapalenia tkanki podskórnej jest antybiotykoterapia. Niejednokrotnie konieczna może być hospitalizacja.
Zapalenie tkanki łącznej – przyczyny i klasyfikacja
Zapalenie tkanek miękkich może dotyczyć skóry, tkanki podskórnej, powięzi mięśniowych, tkanki tłuszczowej, jak również struktur ścięgnistych. Zapalenia te dzieli się na powikłane i niepowikłane po to, by zakwalifikować pacjenta do dalszego leczenia w trybie ambulatoryjnym lub zdecydować o konieczności hospitalizacji. U podłoża tych zakażeń leżą oczywiście drobnoustroje chorobotwórcze, jednak wymienia się szereg czynników będących odpowiedzialnymi za cięższy przebieg zakażeń, w tym starszy wiek, choroby układu krążenia i układu oddechowego, otyłość, cukrzyca, wyniszczenie, niedobory odporności, niewydolność żylna, obrzęki obwodowe, używki, obecność cewników (do dializoterapii, cewników centralnych itp.), częste wkłucia podskórne lub dożylne.
Wśród przyczyn zapalenia tkanki podskórnej leży także zakażenie w wyniku kąpieli w jacuzzi czy innym zbiorniku z obecnymi bakteriami. W takich przypadkach jednak najczęściej współistnieją wrota zakażenia, czyli uszkodzona skóra bądź błony śluzowe.
Charakterystyka wybranych zakażeń tkanek miękkich
Zgorzel gazowa to zmiana występująca pourazowo bądź samoistnie. Pierwszym objawem jest ból i zmiana koloru skóry. Poza zmianą zabarwienia staje się ona twardsza, napięta i tkliwa. Objawom miejscowym może towarzyszyć również gorączka, obfite pocenie się i spadki ciśnienia tętniczego. Za zgorzel gazową odpowiedzialne są bakterie z grupy Clostridium, w tym głównie Clostridium perfringens.
Martwicze zapalenie powięzi to zakażenie tkanki łącznej rozszerzające się na powięzie. Zazwyczaj dotyczy ono okolicy narządów płciowych i kończyn dolnych. Skóra w miejscu zakażenia jest zaczerwieniona, obrzęknięta i stwardniała. Można zaobserwować zaburzenia, a właściwie brak czucia okolicy objętej stanem zapalnym.
Jeśli w wyniku zapalenia tkanek miękkich tworzy się zbiornik ropy, określa się go mianem ropnia. W tym przypadku u podłoża leży złożona etiologia zakażenia.
Cellulitis, czyli ropne zapalenie tkanki podskórnej, najczęściej wywołane jest przez paciorkowce beta-hemolizujące czy Streptococcus aureus. Lokalizacja zapalenia to przede wszystkim podudzia, ale czasem i twarz. Skóra nad ogniskiem zapalenia jest uniesiona, zaczerwieniona, obrzęknięta i bolesna. Zapalenie tkanki podskórnej najczęściej daje odzwierciedlenie w badaniach laboratoryjnych i stanie ogólnym pacjenta.
Zapalenie tkanki łącznej krocza i narządów płciowych, które ulega zropieniu i martwicy jest określane zespołem Fourniera, u którego podstaw leżą liczne szczepy drobnoustrojów.
Ciężkie zakażenia tkanek miękkich dające objawy miejscowe, współistnieją z objawami ogólnoustrojowymi, a mianowicie pojawia się jadłowstręt, nudności, wymioty, gorączka, zaburzenia świadomości, nadmierna potliwość, patologiczny spadek ciśnienia tętniczego.
Rozpoznanie zapalenia tkanek miękkich
Podstawą rozpoznania zapalenia tkanek miękkich jest badanie chorego i stwierdzenie swoistych, miejscowych objawów choroby. Następnie warto wykonać badania laboratoryjne, które pomogą ocenić ciężkość zakażenia i ryzyko stanu septycznego. Poza oznaczaniem parametrów zapalnych konieczne jest oznaczenie wartości parametrów nerkowych czy wątrobowych, co pozwoli na dobór optymalnej terapii i oceny rokowania chorego. Najczęściej więc w pierwszej kolejności lekarz zleca badanie morfologii krwi, CRP i prokalcytoninę (w warunkach szpitalnych). Poza tym zaleca się oznaczenie m.in. poziomu kreatyniny czy aminotransferaz wątrobowych.
Wśród badań wykonywanych przy diagnostyce cięższych zakażeń tkanek miękkich należy rozważyć wykonanie posiewów mikrobiologicznych. Dotyczą one nie tylko miejscowych wymazów, ale także posiewów z krwi obwodowej. Badanie mikrobiologiczne pozwala na identyfikację czynnika chorobotwórczego.
Schemat postępowania przy rozpoznaniu zakażenia tkanki podskórnej
Lekarz oceniając zapalenie tkanek miękkich musi ocenić ciężkość zakażenia. Bezwzględnej hospitalizacji wymagają pacjenci, u których na podstawie badania wstępnego stwierdza się wysokie ryzyko sepsy. Hospitalizacji wymagają bezwzględnie pacjenci, którzy stosowali już antybiotyk ambulatoryjnie nie uzyskując jakiejkolwiek poprawy, chorzy z licznymi odchyleniami w zakresie gospodarki metabolicznej, czy pacjenci, u których spodziewamy się utrudnionej współpracy.
W dalszej kolejności lekarz ocenia, czy zmiana o charakterze zapalenia tkanki miękkiej wymaga drenażu. Jeśli tak, to oczywiście jest on wykonywany. W czasie drenażu możliwe jest wykonanie posiewu treści ropnej. Podstawowymi lekami w leczeniu zapaleń tkanki podskórnej są antybiotyki. W pierwszej kolejności włączane są one empirycznie, natomiast w dalszej części na podstawie posiewów włączana jest antybiotykoterapia celowana.
Źródła:
- Stefania Jabłońska, Sławomir Majewski, „Choroby skóry i choroby przenoszone drogą płciową”, Wydanie I, Warszawa, PZWL, 2010
- Prof. Dr hab. med. Irena Zimmermann-Górska, Terapia w chorobach reumatycznych, PZWL, 2018
Polecamy

Dlaczego polimialgia dotyka tylko osoby po 50. roku życia?

Uważano go za defekt skóry, a chorym podawano arszenik, jod i olej z wątroby dorsza. Jak kiedyś leczono toczeń

Choroby tkanki łącznej – z jakimi problemami wybrać się do reumatologa?

Tkanka łączna – podział i funkcje w organizmie dziecka i osoby dorosłej
się ten artykuł?